Psoriasi, cos’è, cosa mangiare e cosa no
La psoriasi è una malattia infiammatoria cronica della pelle che colpisce circa il 2-3% della popolazione mondiale. Sebbene la dieta non sia la causa diretta della psoriasi, sempre più evidenze scientifiche dimostrano che l’alimentazione può influenzare significativamente l’andamento della malattia, la frequenza delle riacutizzazioni e la risposta ai trattamenti.
Comprendere quale alimentazione adottare rappresenta quindi un elemento fondamentale nella gestione integrata di questa condizione.
Cos’è la psoriasi e come si manifesta
La psoriasi è una malattia autoimmune che accelera il ciclo di vita delle cellule cutanee, causando un accumulo rapido di cellule sulla superficie della pelle. Questo processo forma le caratteristiche placche spesse, argentee e squamose che rappresentano il segno distintivo della malattia.
Meccanismo della malattia
Il sistema immunitario, in condizioni normali, protegge l’organismo da agenti esterni. Nella psoriasi, questo sistema si attiva erroneamente contro le cellule cutanee sane, innescando un processo infiammatorio cronico. Le cellule della pelle, che normalmente si rinnovano in 28-30 giorni, nella psoriasi completano il ciclo in soli 3-7 giorni.
Fasi del processo psoriasico:
- Attivazione anomala dei linfociti T
- Rilascio di citokine pro-infiammatorie
- Proliferazione accelerata dei cheratinociti
- Formazione delle caratteristiche placche squamose
Prevalenza e caratteristiche
La psoriasi può manifestarsi a qualsiasi età, ma presenta due picchi di incidenza:
- Primo picco: 20-30 anni (forma precoce, spesso più severa)
- Secondo picco: 50-60 anni (forma tardiva, generalmente più lieve)
La malattia colpisce uomini e donne in egual misura e ha una forte componente genetica: il 30% dei pazienti ha una storia familiare positiva.
Quali sono le cause della psoriasi?
La psoriasi è una malattia multifattoriale che risulta dall’interazione complessa tra predisposizione genetica, fattori ambientali e risposta immunitaria.
Fattori genetici
Componente ereditaria:
- Concordanza nei gemelli omozigoti: 70%
- Concordanza nei gemelli eterozigoti: 20%
- Rischio con un genitore affetto: 10-25%
- Rischio con entrambi i genitori affetti: 50-60%
Geni coinvolti:
- PSORS1 (chromosome 6): responsabile del 35-50% dei casi familiari
- IL23R, IL12B: regolazione della risposta immunitaria
- TNFAIP3: controllo dell’infiammazione
- LCE3B, LCE3C: funzione della barriera cutanea
Fattori scatenanti ambientali
Stress fisico e psicologico:
- Eventi traumatici o periodi di stress intenso
- Meccanismo: alterazione dell’asse ipotalamo-ipofisi-surrene
- Rilascio di cortisolo e neuropeptidi pro-infiammatori
Infezioni:
- Streptococco beta-emolitico (psoriasi guttata)
- Infezioni virali (HIV, EBV)
- Candida albicans
- Malassezia (dermatite seborroica associata)
Traumi cutanei (fenomeno di Koebner):
- Tagli, graffi, scottature
- Tatuaggi e piercing
- Sfregamento cronico
- Manifestazione: 25-30% dei pazienti
Farmaci scatenanti:
- Beta-bloccanti
- Litio
- Antimalarici (clorochina, idrossiclorochina)
- FANS (in alcuni pazienti)
- Corticosteroidi (sospensione brusca)
Fattori di rischio modificabili
Stile di vita:
- Obesità (aumenta il rischio di 1,5-2 volte)
- Fumo (rischio relativo: 1,3-2,3)
- Consumo eccessivo di alcol
- Dieta pro-infiammatoria
Condizioni associate:
- Sindrome metabolica
- Malattie cardiovascolari
- Malattie infiammatorie croniche intestinali
- Artrite psoriasica (25-30% dei pazienti con psoriasi)
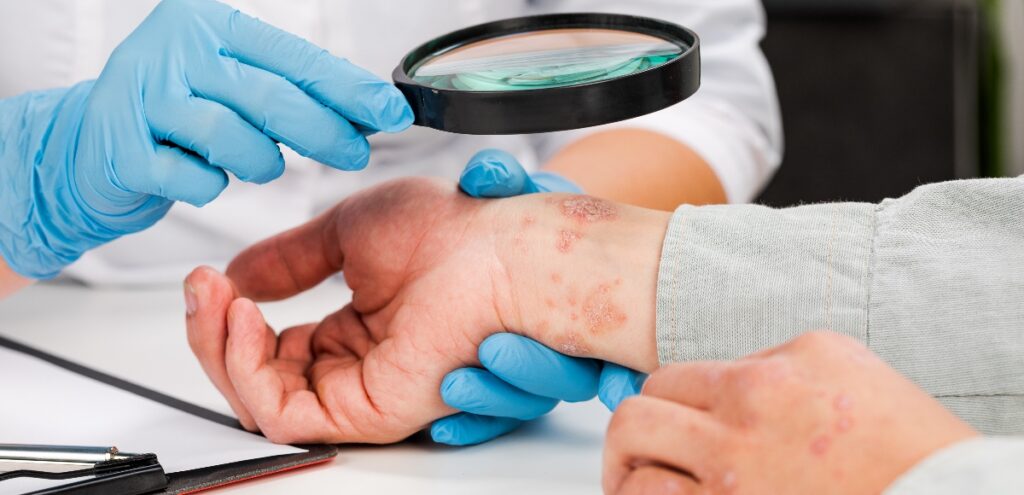
Come si capisce se si ha la psoriasi?
La diagnosi di psoriasi è principalmente clinica, basata sull’osservazione delle caratteristiche lesioni cutanee e sulla presenza di segni specifici.
Caratteristiche delle lesioni psoriasiche
Aspetto tipico:
- Placche eritematose ben demarcate
- Squame argentee stratificate
- Superficie secca e ispessita
- Distribuzione simmetrica
Sedi più colpite:
- Gomiti e ginocchia (superfici estensorie)
- Cuoio capelluto
- Regione lombosacrale
- Unghie (50% dei pazienti)
Segni diagnostici specifici
Segno della candela:
- Grattamento delle squame produce scaglie biancastre
- Simile alla cera di candela grattata
Segno della pellicola:
- Rimozione completa delle squame rivela una pellicola lucida
Segno di Auspitz:
- Rimozione della pellicola causa punteggiato emorragico
- Indica il danneggiamento dei capillari dermici superficiali
Tipi di psoriasi
Psoriasi a placche (85% dei casi):
- Lesioni ben definite, persistenti
- Dimensioni variabili da pochi millimetri a diversi centimetri
- Evoluzione lenta e cronica
Psoriasi guttata (10% dei casi):
- Lesioni piccole (< 1 cm), a goccia
- Spesso scatenata da infezioni streptococciche
- Più comune in bambini e giovani adulti
Psoriasi eritrodermica (< 1% dei casi):
- Coinvolgimento di > 90% della superficie corporea
- Emergenza dermatologica
- Rischio di scompenso cardiocircolatorio
Psoriasi pustolosa:
- Presenza di pustole sterili
- Forme localizzate (palmo-plantare) o generalizzate
- Spesso associata a fattori scatenanti specifici
Alimentazione e psoriasi: cosa mangiare
L’alimentazione gioca un ruolo sempre più riconosciuto nella gestione della psoriasi. Una dieta anti-infiammatoria può ridurre la severità dei sintomi e migliorare la qualità della vita.
Alimenti anti-infiammatori consigliati
Pesce ricco di omega-3:
- Salmone, sardine, sgombro, tonno
- Frequenza: 2-3 volte a settimana
- Dosaggio EPA/DHA: 1-3 grammi al giorno
- Benefici: riduzione delle citokine pro-infiammatorie
Verdure a foglia verde:
- Spinaci, rucola, cavolo nero, bietole
- Ricche di: folati, vitamina K, antiossidanti
- Consumo: quotidiano, almeno 2 porzioni
Frutta ricca di antiossidanti:
- Frutti di bosco (mirtilli, lamponi, more)
- Agrumi (vitamina C)
- Melograno (polifenoli)
- Uva rossa (resveratrolo)
Cereali integrali:
- Avena, quinoa, riso integrale, farro
- Benefici: fibre, vitamine del gruppo B
- Effetto: riduzione dell’infiammazione sistemica
Legumi:
- Lenticchie, ceci, fagioli, piselli
- Proteine vegetali di alta qualità
- Fibre prebiotiche per il microbiota intestinale
Spezie e erbe anti-infiammatorie
Curcuma:
- Principio attivo: curcumina
- Dosaggio: 500-1000 mg al giorno
- Potenziamento: associazione con pepe nero
Zenzero:
- Effetti: anti-infiammatorio, antiossidante
- Utilizzo: fresco, in polvere, tisane
Aglio e cipolla:
- Composti solforati ad azione anti-infiammatoria
- Consumo: quotidiano, crudi o cotti
Grassi salutari
Olio extravergine d’oliva:
- Ricco di oleocantale (anti-infiammatorio naturale)
- Utilizzo: a crudo, 2-3 cucchiai al giorno
Frutta secca:
- Noci, mandorle, semi di lino
- Omega-3, vitamina E, magnesio
- Porzione: 30 grammi al giorno
Avocado:
- Grassi monoinsaturi, vitamina E
- Supporto per l’assorbimento delle vitamine liposolubili
| ALIMENTI CONSIGLIATI | FREQUENZA | ALIMENTI DA EVITARE | MOTIVO |
|---|---|---|---|
| Pesce grasso (salmone, sardine) | 2-3 volte/settimana | Carne rossa, insaccati | Acido arachidonico pro-infiammatorio |
| Verdure a foglia verde | Quotidiano | Zuccheri raffinati | Picchi glicemici infiammatori |
| Frutti di bosco | 3-4 volte/settimana | Alimenti processati | Grassi trans, additivi |
| Olio EVO | 2-3 cucchiai/giorno | Alcol | Interferenza farmaci, disidratazione |
| Curcuma | 500-1000mg/giorno | Glutine (se sensibili) | Reazioni infiammatorie individuali |
Alimentazione e psoriasi: cosa evitare
Alcuni alimenti possono scatenare o aggravare l’infiammazione nella psoriasi. L’identificazione e l’eliminazione di questi trigger alimentari può contribuire significativamente al controllo della malattia.
Alimenti pro-infiammatori da limitare
Carne rossa e insaccati:
- Ricchi di acido arachidonico (precursore di mediatori infiammatori)
- Grassi saturi in eccesso
- Nitriti e nitrati (additivi conservanti)
- Limitare a: 1-2 volte a settimana massimo
Zuccheri raffinati e dolci:
- Picchi glicemici che stimolano l’infiammazione
- Prodotti da evitare: dolci industriali, bibite zuccherate, caramelle
- Effetto: aumento delle citokine pro-infiammatorie
Alimenti processati e fritti:
- Grassi trans e oli idrogenati
- Conservanti, coloranti, aromatizzanti artificiali
- Temperature elevate di cottura (AGEs – prodotti di glicazione avanzata)
Latticini (per alcuni pazienti):
- Possibili reazioni infiammatorie individuali
- Caseina e lattosio come potenziali trigger
- Prova di eliminazione per 4-6 settimane
Glutine e psoriasi
Sensibilità al glutine:
- Prevalenza aumentata nei pazienti psoriasici
- Test: anticorpi anti-gliadina, anti-transglutaminasi
- Dieta senza glutine può migliorare i sintomi nel 30% dei casi sensibili
Alimenti contenenti glutine da evitare:
- Frumento, orzo, segale, farro, kamut
- Prodotti confezionati (controllare etichette)
- Birra tradizionale
Alcol e tabacco
Effetti dell’alcol:
- Interferenza con i farmaci sistemici
- Aggravamento dell’infiammazione
- Disidratazione della pelle
- Limite: massimo 1-2 unità alcoliche 2-3 volte a settimana
Tabacco:
- Peggioramento della psoriasi palmoplantare
- Ridotta efficacia dei trattamenti biologici
- Aumentato rischio di comorbidità cardiovascolari
Come si elimina la psoriasi?
Attualmente non esiste una cura definitiva per la psoriasi, ma sono disponibili numerosi trattamenti efficaci che possono controllare i sintomi e migliorare significativamente la qualità di vita.
Approccio terapeutico graduale
Trattamenti topici (prima linea):
- Corticosteroidi topici (classi II-IV)
- Analoghi della vitamina D3 (calcipotriene)
- Inibitori della calcineurina (tacrolimus, pimecrolimus)
- Retinoidi topici (tazarotene)
Fototerapia:
- UVB a banda stretta (311 nm)
- PUVA (psoraleni + UVA)
- Eccimer laser (308 nm) per lesioni localizzate
- Efficacia: 70-80% dei pazienti ottiene miglioramento significativo
Terapie sistemiche tradizionali:
- Metotrexato: immunosoppressore, dosaggio 15-25 mg/settimana
- Ciclosporina: per casi severi, uso limitato nel tempo
- Acitretina: retinoide orale, particolarmente efficace nella psoriasi pustolosa
Terapie biologiche innovative
Anti-TNF alfa:
- Adalimumab (Humira): 40 mg ogni 2 settimane
- Etanercept (Enbrel): 50 mg 2 volte a settimana
- Infliximab (Remicade): infusioni endovenose
Anti-IL17:
- Secukinumab (Cosentyx): 300 mg mensile dopo induzione
- Ixekizumab (Taltz): 80 mg ogni 4 settimane
- Efficacia: PASI 75 in 80-90% dei pazienti
Anti-IL23:
- Ustekinumab (Stelara): 45 mg ogni 12 settimane
- Guselkumab (Tremfya): 100 mg ogni 8 settimane
- Tildrakizumab (Ilumetri): 100 mg ogni 12 settimane
| FARMACO | TARGET | DOSAGGIO | EFFICACIA PASI 75 | FREQUENZA |
|---|---|---|---|---|
| Adalimumab | TNF-α | 40 mg | 70-80% | Ogni 2 settimane |
| Secukinumab | IL-17A | 300 mg | 80-90% | Mensile |
| Ustekinumab | IL-12/23 | 45 mg | 75-85% | Ogni 12 settimane |
| Guselkumab | IL-23 | 100 mg | 85-90% | Ogni 8 settimane |
Terapie complementari
Integrazione nutrizionale:
- Omega-3: 2-3 grammi al giorno
- Vitamina D: 1000-4000 UI al giorno
- Probiotici: supporto del microbiota intestinale
- Curcumina: 500-1000 mg al giorno
| SUPPLEMENTO | DOSAGGIO GIORNALIERO | BENEFICI SPECIFICI | ASSOCIAZIONI CONSIGLIATE |
|---|---|---|---|
| Omega-3 EPA/DHA | 2-3 grammi | Riduzione citokine infiammatorie | Con vitamina E |
| Vitamina D3 | 1000-4000 UI | Modulazione immune | Controllo livelli ematici |
| Curcumina | 500-1000 mg | Anti-infiammatorio potente | Con pepe nero (piperina) |
| Probiotici | 10-50 miliardi CFU | Riequilibrio microbiota | A stomaco vuoto |
Gestione dello stress:
- Tecniche di rilassamento (mindfulness, meditazione)
- Attività fisica regolare
- Supporto psicologico
- Terapia cognitivo-comportamentale
Cura della pelle:
- Idratazione quotidiana con emollienti
- Detergenti delicati, pH neutro
- Evitare traumatismi cutanei
- Protezione solare (SPF 30+)
Qual è il motivo per cui viene la psoriasi?
La psoriasi emerge dall’interazione complessa tra vulnerabilità genetica e fattori ambientali scatenanti, in un processo che coinvolge multiple componenti del sistema immunitario.
Base genetica e predisposizione
Eredità poligenica: La psoriasi non segue un pattern di eredità semplice, ma coinvolge multiple varianti genetiche che aumentano la suscettibilità. I geni identificati regolano principalmente:
- Risposta immunitaria innata e adattiva
- Funzione della barriera cutanea
- Metabolismo dell’infiammazione
- Riparazione del DNA
Penetranza incompleta: Non tutti coloro che ereditano i geni di suscettibilità sviluppano la malattia, indicando la necessità di trigger ambientali per l’espressione del fenotipo psoriasico.
Trigger ambientali e epigenetica
Modificazioni epigenetiche: I fattori ambientali possono alterare l’espressione genica senza modificare la sequenza del DNA, attraverso:
- Metilazione del DNA
- Modificazioni istoniche
- MicroRNA
Ruolo del microbiota:
- Alterazioni del microbiota intestinale (disbiosi)
- Ridotta diversità batterica
- Aumento di specie pro-infiammatorie
- Compromissione della barriera intestinale
Aspetti immunologici
Cascata infiammatoria: Il processo inizia con l’attivazione anomala delle cellule dendritiche che presentano autoantigeni ai linfociti T naive, differenziandoli in Th1, Th17 e Th22. Queste cellule rilasciano citokine che:
- Attivano i cheratinociti
- Promuovono l’angiogenesi
- Reclutano neutrofili
- Perpetuano l’infiammazione
L’alimentazione anti-infiammatoria rappresenta quindi un approccio complementare fondamentale nella gestione della psoriasi, agendo sui meccanismi molecolari dell’infiammazione e supportando l’efficacia dei trattamenti convenzionali. La personalizzazione della dieta, basata sulle specifiche sensibilità individuali e sul pattern infiammatorio del paziente, può fare la differenza nel controllo a lungo termine di questa complessa malattia autoimmune.